Z abieg zamknięcia uszka lewego przedsionka ma na celu zmniejszenie ryzyka udaru mózgu poprzez eliminację potencjalnego źródła zatorowości. W Polsce jest on przeznaczony przede wszystkim dla chorych z niezastawkowym migotaniem przedsionków, czynnikami ryzyka udaru mózgu oraz przeciwwskazaniami do przewlekłego stosowania doustnych leków przeciwzakrzepowych.
Migotanie przedsionków jest najczęstszym zaburzeniem rytmu serca (arytmią). Grupą szczególnie zagrożoną migotaniem przedsionków są seniorzy – co piąta osoba po 65. roku życia może mieć to schorzenie. Najpoważniejszym powikłaniem nieleczonego lub leczonego nieskutecznie migotania przedsionków jest udar mózgu. Uważa się, że jest ono odpowiedzialne za około 20 proc. udarów.
Wszystkiemu winne są skrzepliny
– Chorzy z migotaniem przedsionków są pięciokrotnie bardziej narażeni na udar mózgu niż osoby bez tej arytmii. Jedna osoba na trzy z populacji ogólnej może mieć migotanie przedsionków. Niemal pół miliona Polaków uskarża się na migotanie przedsionków. Jest to zatem bardzo częsta arytmia. Jeżeli nie leczymy odpowiednio tych chorych, udary mózgu, które występują w jej przebiegu, są częste – mówi prof. dr hab. n. med. Adam Witkowski, kierownik Kliniki Kardiologii i Angiologii Interwencyjnej w Narodowym Instytucie Kardiologii w Warszawie, prezes Polskiego Towarzystwa Kardiologicznego.
Migotanie sprawia, że przedsionki w zasadzie się nie kurczą i nie mogą zostać odpowiednio opróżnione z krwi. W efekcie krew zaczyna zalegać, szczególnie w uszku lewego przedsionka, i tworzy się materiał zatorowy, czyli skrzeplina. Jeżeli dojdzie do urwania skrzepliny, to poprzez lewy przedsionek, komorę serca, a następnie aortę taka skrzeplina może przemieścić się aż do naczynia mózgowego. W momencie, gdy je zamknie, dochodzi do niedokrwienia i w konsekwencji do udaru niedokrwiennego mózgu.
Leki przeciwkrzepliwe przez całe życie
– Najbardziej sprawdzoną terapią u osób z migotaniem przedsionków jest stosowanie doustnych leków przeciwzakrzepowych. Mogą być to leki starszej lub nowej generacji. Te pierwsze są kłopotliwe dla chorych, ponieważ wymagają sprawdzania wskaźnika rozrzedzenia krwi (INR). Do tego wchodzą w interakcje z wieloma pokarmami i sokami owocowymi, szczególnie z sokiem grejpfrutowym. Leki nowej generacji nie wymagają kontroli INR i powtarzających się pobrań krwi. Poza tym są bardziej skuteczne w prewencji udarów mózgu – przypomina prof. Witkowski.
Można również pomyśleć o tym, żeby osobom z migotaniem przedsionków próbować przywrócić rytm zatokowy. Niefarmakologiczną metodą przywracania zatokowego rytmu serca jest kardiowersja elektryczna. Taka interwencja nie zwalnia jednak z leczenia przeciwzakrzepowego.
Zamykanie uszka lewego przedsionka okluderem
– U chorych, którzy źle tolerują leki przeciwzakrzepowe, czyli mają krwawienia po nich, lub leki te są nieskuteczne – u części pacjentów mimo farmakoterapii dochodzi do udaru – możemy wykonać zabieg polegający na zamknięciu uszka lewego przedsionka. Uszko to odchodząca w bok od lewego przedsionka mała jama, w której lubią gromadzić się skrzepliny. Jeżeli taki materiał zatorowy urwie się, to z pędem krwi może trafić do naczyń mózgowych i spowodować niedokrwienny udar mózgu. Do zamykania uszka służy urządzenie o nazwie okluder. Po takim zabiegu chory nie musi przyjmować leków przeciwkrzepliwych – wyjaśnia prof. Witkowski.
Zabieg jest mało inwazyjny. Polega na nakłuciu żyły udowej w pachwinie, przez którą cewnikiem operator dociera do prawego przedsionka i opiera go o przegrodę międzyprzedsionkową oddzielającą prawy przedsionek od lewego. Przez nakłucie w przegrodzie wchodzi się do lewego przedsionka, a z niego do uszka, do którego wkładana jest rurka. Przez światło tej „rurki” wprowadzany jest okluder zbudowany z nitinolu, czyli materiału samorozprężalnego. Kiedy operator wypycha okluder z rurki albo ściąga ją z niego, wtedy on się rozpręża w uszku. A ponieważ jest pokryty membraną materiałową, wypełnia uszko i odcina je od światła lewego przedsionka. Odcinając uszko od lewego przedsionka odcina się jednocześnie materiał skrzeplinowy od reszty układu krążenia i nie dopuszcza do tego, żeby w uszku gromadziły się skrzepliny. Samo uszko nie obumiera, jest nadal ukrwione, ale nie jest już miejscem gromadzenia się zatorów.
– Zabieg trwający ok. godziny odbywa się nie tylko pod kontrolą skopii rentgenowskiej, ale też przezprzełykowego echo serca – pacjent ma założoną do przełyku sondę ultrasonograficzną. Na szczęście w większości przypadków zabieg jest skuteczny i obciążony rzadkimi powikłaniami, chociaż one oczywiście się zdarzają – komentuje prof. Witkowski.
Przebyty udar nie jest przeciwwskazaniem do zabiegu
Ekspert dodaje, że nie ma żadnych ograniczeń wiekowych, które uniemożliwiały zamknięcie uszka lewego przedsionka. – Wykonywałem takie zabiegi pacjentom osiemdziesięcioletnim, a nawet dziewięćdziesięcioletnim, którzy źle tolerowali leki przeciwkrzepliwe albo mieli zaburzenia poznawcze, które utrudniały im stosować farmakoterapii – mówi prof. Witkowski.
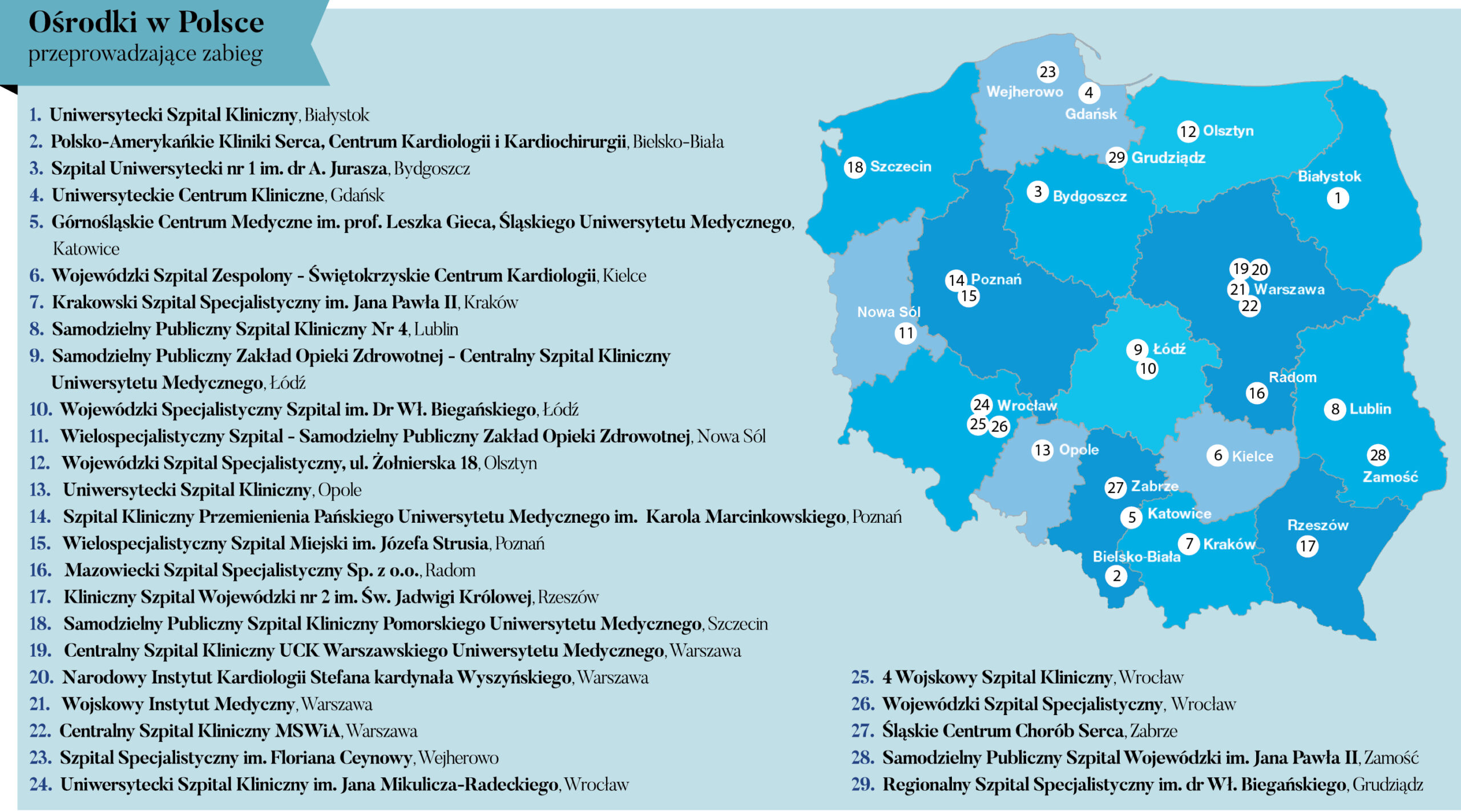
Zabieg zamknięcia uszka lewego przedsionka jest refundowany przez Narodowy Fundusz Zdrowia. Jedynym ograniczeniem jest fakt, że musi się on odbyć w szpitalu, w którym istnieje możliwość pełnego zabezpieczenia chorego. Tak więc musi tam być i pracownia kardiologii interwencyjnej, i oddział kardiochirurgiczny na wypadek wystąpienia powikłań.
– Do zabiegu chorego kwalifikuje kardiolog, który go leczy i zna jego historię choroby. Wie, jak pacjent toleruje doustne leki przeciwkrzepliwe, czy je w ogóle bierze, czy nie ma poważnych krwawień z tym związanych. Albo w drugą stronę – czy mimo tych leków jednak doznał niedokrwiennego udaru, co świadczy, że są one nieskuteczne. Wtedy takich chorych można zakwalifikować do zamknięcia uszka – wyjaśnia prof. Witkowski.
Profesor dodaje, że często skierowania na zabieg wystawiają również neurolodzy, bo oni widzą konsekwencje udaru, który się wydarzył pomimo leczenia przeciwkrzepliwego. Na zabieg kierują także gastroenterolodzy. Zgłaszają się do nich pacjenci z powodu krwawienia z przewodu pokarmowego, najczęściej z żołądka, spowodowanego przyjmowaniem leków przeciwkrzepliwych.
– Udar nie jest przeciwwskazaniem do zabiegu, a wręcz przeciwnie jest do niego wskazaniem, jako forma prewencji wtórnej – podsumowuje prof. Witkowski.
POPRZEDNI
NASTĘPNY
POWIĄZANE ARTYKUŁY




